Publicado em: 17/10/2020
Atualizado em: 08/12/2021
Etapas para o desenvolvimento de vacinas
Considerando que não há tratamento comprovadamente eficaz e seguro para a COVID-19, o desenvolvimento de uma vacina tornou-se o centro das atenções no mundo inteiro. Uma boa vacina deve ter a capacidade de gerar uma resposta imune robusta e de longa duração. Ainda, no caso da COVID-19, é necessário que tenha a capacidade de bloquear a entrada do vírus nas células epiteliais de mucosa, por meio da indução de anticorpos neutralizantes.
Além disso, uma boa vacina contra a COVID-19 precisa ser capaz de gerar linfócitos T CD8 citotóxicos, que destruam as células contendo o vírus e linfócitos T CD4 (auxiliares), auxiliando na resposta imune efetora. Para uma melhor compreensão do processo de desenvolvimento de uma vacina, é importante ressaltar que este processo engloba as seguintes etapas:
- Identificação do antígeno – Nesta fase são identificadas moléculas (antígenos) dos vírus que são reconhecidos pelos linfócitos e induzem a produção de anticorpos. No caso do SARS-COV-2, a principal candidata é a proteína S (spike) alvo dos anticorpos neutralizantes. Esta proteína é expressa na superfície do vírus e se liga na ECA-2 (enzima conversora de angiotensina 2), permitindo a entrada do vírus nas células epiteliais das vias aéreas do hospedeiro.
- Formulação vacinal – A formulação é a associação do antígeno vacinal (identificado na etapa anterior) com os adjuvantes imunológicos ou veículos vacinais. Os adjuvantes imunológicos são componentes microbianos que aumentam a respostas dos linfócitos e produção de anticorpos ao antígeno vacinal. Já os vetores vacinais, são veículos que contém o antígeno vacinal e favorecem sua entrega a compartimentos desejados e sua persistência no organismo.
- Testes pré-clínicos de imunogenicidade, eficácia e segurança – Já definida a formulação da vacina, inicia-se a imunização em modelos experimentais. Esses estudos visam definir a dose, assim como o número e intervalo entre doses para que se tenham uma ótima resposta de anticorpos e também de linfócitos específicos. Posteriormente, avalia-se se o processo de imunização induz proteção contra o patógeno em questão mediante o desafio em animais de laboratório. Por fim, antes de passar para os testes em humanos, faz-se os testes de farmacocinética, toxicológicos e segurança com diferentes doses das vacinas em pelo menos duas ordens de animais de laboratório, em geral camundongos ou ratos e coelhos.
- Testes clínicos – Os testes clínicos em humanos são divididos em três etapas. A fase I, com poucos indivíduos, avalia a segurança e imunogenicidade de diferentes doses da vacina. A fase II avalia em um número maior de voluntários, a imunogenicidade e segurança da dose da vacina selecionada na fase I. E, finalmente, segue-se com a fase III, onde testa-se milhares (ou até dezenas de milhares) de pacientes que são naturalmente expostos ao patógeno, com intuito de certificar a segurança e determinar a eficácia da vacina.
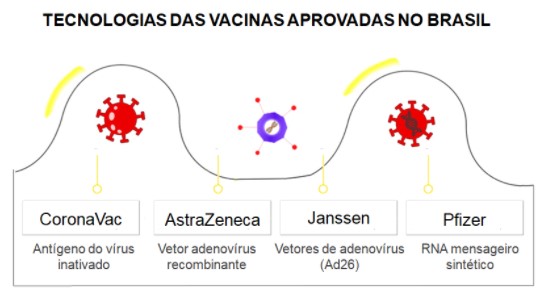
VACINAS APROVADAS PARA COVID-19 NO BRASIL
“Firmes na ciência – sejam bem-vindas, vacinas.”
Acompanhamos universidades, centros de pesquisa, laboratórios farmacêuticos e governos do mundo todo trabalhando dia e noite para desenvolver uma solução capaz de nos resguardar contra o SARS-CoV-2, responsável pela crise sanitária global que estamos vivenciando. Com técnicas já utilizadas pela ciência ou com novas formas de induzir a resposta imunológica, as vacinas chegaram, e o ano de 2021 foi marcado pela vacinação contra a COVID-19 no mundo todo: o Brasil atingiu, em novembro, a marca de 62,25% da população imunizada (com duas doses ou dose única). Nesse cenário, quatro vacinas contra a doença já receberam autorização para uso no Brasil: a primeira aprovada foi a CoronaVac, seguida dos imunizantes das empresas AstraZeneca, Pfizer e Janssen. Todas as vacinas atuam em prol do combate à pandemia e apresentam segurança atestada pela Agência Nacional de Vigilância Sanitária (Anvisa), porém, elas apresentam particularidades em relação a tecnologia empregada.
Vírus inativado
Essa tecnologia de vacinas utiliza partículas virais inativadas pelo calor ou por processos químicos. Todos os componentes virais associados com adjuvantes imunológicos são usados na formulação vacinal que, normalmente, induz altos níveis de anticorpos. Entretanto, a resposta imune induzida por este tipo de vacina é de curta duração. No Brasil, já existe a utilização da imunização com SARS-CoV-2 inativado.
A CoronaVac, vacina produzida pelo Instituto Butantan, produzida em parceria com a biofarmacêutica chinesa Sinovac, utiliza essa tecnologia de vírus inativado (morto). Esta abordagem está consolidada há anos, sendo amplamente estudada e já utilizada para vacinas como da poliomelite, da hepatite A, dentre outras. Ao ser injetado no organismo, esse vírus não é capaz de causar doença, mas induz uma resposta imunológica. Os ensaios clínicos da CoronaVac no Brasil foram realizados exclusivamente com profissionais da saúde, ou seja, pessoas com alta exposição ao vírus. Os resultados mostraram que a CoronaVac possui eficácia de 50,38% e conseguiu ficar acima do limite mínimo de eficácia de 50% requerido pela Organização Mundial da Saúde (OMS) e pela Anvisa. Sendo assim, essa vacina está disponível desde 17 de janeiro de 2021 para a população acima de 18 anos, de forma gratuita, no Sistema Único de Saúde (SUS). A vacinação ocorre no esquema de duas doses, sendo que a segunda deve ser aplicada entre 2 e 4 semanas após a primeira.
Vetor viral
Nesta plataforma, são inseridos genes da proteína alvo do patógeno em um outro vírus que possui uma modificação genética que o impede de se replicar nas células. Estes vírus atuam como um “vetores” que invadem as células hospedeiras, expressam suas proteínas (incluindo as do patógeno alvo, por exemplo, SARS-CoV-2), mas não se replicam, e, portanto, não infectam novas células e não se disseminam em nosso organismo. Podemos citar como exemplos de vetores: adenovírus, influenza e MVA. As proteínas alvo sintetizadas nas células levam à estimulação do sistema imunológico, conferindo proteção ao patógeno, no caso, ao SARS-CoV-2. No Brasil, algumas vacinas que se baseiam nesta tecnologia já estão disponíveis.
A vacina que foi desenvolvida pela farmacêutica AstraZeneca, em parceria com a Universidade de Oxford, utiliza essa abordagem vacinal e está aprovada desde o dia 12 de março de 2021 sendo que, no Brasil, ela é produzida pela Fundação Oswaldo Cruz (Fiocruz). A tecnologia empregada é composta por um vetor adenovírus recombinante de chimpanzé, deficiente para replicação (ChAdOx1), que expressa a proteína S do SARS-CoV-2. Após a administração, a glicoproteína S do SARS-CoV-2 é expressa localmente, estimulando anticorpos neutralizantes e resposta imune celular. A vacina é indicada para a imunização ativa de indivíduos a partir de 18 anos de idade para a prevenção da doença e consiste em duas doses, sendo a segunda administrada entre 4 e 12 semanas após a primeira dose. Nos testes, a eficácia geral apresentada pela AstraZeneca para a vacina foi de cerca de 70% (entre 62% e 90%), após a aplicação das duas doses. Por fim, até o momento, em relação à imunização universal contra a Covid-19, a AstraZeneca tem o maior número de aprovações e, no momento, é a mais usada no Brasil.
Outra vacina disponível no Brasil que dispõe da mesma tecnologia é a da biofarmacêutica Janssen (Johnson & Johnson). A vacina JNJ-78436735 (conhecida como “Vacina da Janssen”) é baseada na tecnologia de vírus recombinante não replicante, com o adenovírus sorotipo 26 (Ad26) como vetor contendo o gene da proteína S. A vacina possui a aprovação da Anvisa para uso emergencial e está disponível desde 31 de março de 2021 para a população acima de 18 anos, de forma gratuita, no Sistema Único de Saúde. A vacinação ocorre no esquema de dose única. Ela está aprovada para uso em 78 países e somam-se 16 estudos clínicos em 18 países diferentes. De forma geral, a eficácia da vacina nestes estudos demonstra cerca de >75% de eficácia em prevenir a COVID-19 e >80% em prevenir hospitalizações e mortes. Ainda, dados recentes que estudam a administração de uma dose adicional demonstram uma tendência no aumento destes números após este reforço.
Ácidos nucleicos
As vacinas de ácidos nucleicos podem ser de RNA ou de DNA. Elas se baseiam na entrega da informação genética sobre uma ou mais proteínas alvo do patógeno. Ou seja, essas moléculas enviam as instruções para a síntese das proteínas, e estas são produzidas e expostas ao sistema imunológico, o qual pode identificá-la como antígeno e estabelecer uma imunidade protetora contra o agente patogênico, no caso, o SARS-CoV-2. As vacinas de RNAm (RNA mensageiro) contra a COVID-19 estão entre os estudos mais avançados e são altamente inovadoras. Essa tecnologia representa uma revolução na área de desenvolvimento e produção de vacinas, já que o combate a esta doença levou à aprovação do licenciamento das primeiras vacinas que se baseiam nesta tecnologia para o uso humano.
No Brasil, a vacina que se baseia nesta tecnologia e que está disponível é a BNT162b2 – Comirnaty® das empresas biofarmacêuticas Pfizer e BioNTech. Ela é baseada na tecnologia do RNAm sintético que codifica a proteína S. O RNAm é envolto por uma cápsula de lipídeo que auxilia na entrega dessa molécula nas células, prevenindo sua degradação. A Anvisa concedeu o registro definitivo em 23 de fevereiro de 2021. Esse registro é um atestado de que a equipe técnica do órgão analisou parâmetros de segurança, qualidade e eficácia da vacina. Em junho do mesmo ano, a Anvisa aprovou também o uso da vacina para jovens a partir de 12 anos de idade. Ela se encontra disponível, de forma gratuita, no Sistema Único de Saúde e é aplicada no esquema de duas doses com intervalo de 21 dias. Em relação ao mundo, ela está aprovada para uso em 107 países e somam-se 41 estudos clínicos realizados em 21 países. Até o momento, estes estudos clínicos foram realizados com indivíduos de diferentes faixas etárias, sexo e condições clínicas e, de forma geral, demonstraram uma eficácia maior que 90% em prevenir a COVID-19.
E NO MUNDO?
Até o dia 19 de novembro de 2021, consta, no site oficial da OMS, o registro de 194 vacinas em fase pré-clínica de desenvolvimento e 132 em fase clínica. Destas, 21 vacinas estão em uso em pelo menos um país e oito possuem o registro da OMS.
Nesse viés, a busca por novas vacinas têm sido uma constante no mundo. Até o momento, o principal antígeno que vem sendo testado como candidato à vacina é a proteína S (Spike), devido a sua importante função no estabelecimento da infecção e sua capacidade de induzir resposta imune. Porém, novos antígenos e tecnologias já estão sendo explorados. Além das vacinas com as tecnologias citadas acima e disponíveis no Brasil, outras já bem estabelecidas, como as de subunidade e as de VLPs (virus-like particles), estão em desenvolvimento e aprovadas. As vacinas de subunidade incluem uma molécula ou segmentos de uma molécula (a mais utilizada é a proteína S) do SARS-CoV-2 associada a um adjuvante. Já nas de VLPs, a estrutura viral é mimetizada com apenas suas proteínas estruturais, sem o material genético.
VACINAÇÃO CONTRA A COVID-19: O QUE AS EVIDÊNCIAS MOSTRAM?
Muitos estudos foram e estão sendo realizados para avaliar a eficácia da vacinação diante da COVID-19. Até agora, as evidências apontam que as vacinas disponíveis podem reduzir a transmissão entre indivíduos imunizados, desacelerar o surgimento de variantes de SARS-CoV-2 e diminuir os índices de hospitalização e óbitos.

As vacinas induzem respostas imunes neutralizantes que podem atuar desde a entrada do vírus nas células hospedeiras. Inicialmente, há uma redução da infecção inicial, já que anticorpos são gerados e transportados para a superfície das mucosas e previnem a ligação do vírus às células. Ainda, há alguns vírus que conseguem infectar as células, mas estes, por sua vez, têm a sua replicação limitada por anticorpos neutralizantes e por células T de memória. Mesmo que alguma replicação aconteça, as respostas imunes induzidas pela vacina reduzem a carga viral no trato respiratório ou tornam as partículas virais menos infecciosas. Em concordância com esses aspectos, as evidências demonstram que as vacinas diminuem o risco de infecção sintomática e/ou diminui o grau de intensidade dos sintomas. Os indivíduos sintomáticos parecem ter carga viral alta por mais tempo, e portanto, são infecciosos por mais tempo. A fração de tempo que o indivíduo vacinado transmite diminui mesmo que um pico de carga viral semelhante seja alcançado. Além disso, os atos de tossir e espirrar auxiliam na disseminação de partículas virais e, se diminuídos, a efetividade de transmissão é afetada diretamente.
A diminuição das taxas de transmissão do vírus pode ocasionar a diminuição do surgimento de variantes de preocupação do vírus SARS-CoV-2. Isso porque a ampla circulação de um vírus em uma população, causando muitas infecções, leva ao aumento da probabilidade de este sofrer mutações. Quanto mais um vírus se espalha, mais ele se replica e, durante esse processo, podem ocorrer alguns erros que culminam em mutações. Dependendo da alteração causada pela mutação (aumentar a capacidade de transmissão, por exemplo), ela pode favorecer o vírus e, através do mecanismo de seleção natural, este se estabelece melhor e pode predominar na população. Quando essas mutações levam a maior transmissão, maior gravidade da doença ou escape dos mecanismos protetores induzidos pelas vacinas, os vírus que detém estas características são chamados de “variantes de preocupação”.
As primeiras três fases dos estudos clínicos das vacinas que estão licenciadas para uso foram bastante promissoras, com valores significativos e muito relevantes em relação à eficácia para prevenir a evolução da severidade da doença e/ou o óbito. Agora, as vacinas disponíveis passam pela fase 4, onde os estudos continuam avaliando os mesmos parâmetros na população que está recebendo o imunizante. Já existem também muitos resultados positivos e evidências de que as vacinas continuam prevenindo de forma eficaz e diminuindo números de hospitalizações e óbitos em locais que estão aumentando sua cobertura vacinal.
As vacinas têm demonstrado alta competência e de extrema importância no combate à pandemia. No entanto, as medidas de proteção, como uso de máscaras, distanciamento social e cuidados com higiene das mãos, devem continuar sendo seguidas. A luta contra a COVID-19 deve contar com a imunização em colaboração com as outras medidas preventivas, as quais são de igual importância e também possuem evidências científicas que atestam a diminuição transmissão do vírus.
Como se calcula a eficácia de uma vacina?
O imunologista Helder Nakaya, docente da Faculdade de Ciências Farmacêuticas da Universidade de São Paulo (FCF-USP) e membro do Comitê Científico da SBI, explica neste vídeo como se calcula a eficácia de uma vacina: clique aqui para assistir.
VACINAS #FakeNews!
- “Vacinas contra a COVID-19 causam AIDS”
A Síndrome da Imunodeficiência Humana (AIDS) é uma doença causada pelo vírus HIV, e a única forma de contraí-la é pela infecção por este mesmo vírus. As formas de transmissão conhecidas são por contato com fluidos contaminados, como sangue, sêmen, secreção vaginal, além da transmissão vertical (mãe para filhos). No entanto, não há evidência científica de que receber a imunização completa contra a COVID-19 pode oferecer maior risco para o adoecimento por AIDS. Então de onde surgiu isso?
Essa desinformação surgiu a partir da interpretação equivocada e sensacionalista de um estudo publicado pela revista The Lancet em 2020. Alguns pesquisadores demonstraram a sua preocupação com a utilização do vetor viral adenovírus 5 (Ad5) – presente em algumas vacinas contra a COVID-19 -, em lugares com grande incidência de HIV. Isso porque, em um estudo clínico anterior, foi utilizado este vetor viral para vacinas contra HIV e foi observado que alguns dos indivíduos vacinados e não circuncidados apresentaram maior chance de adquirir infecção pelo HIV, quando comparado a outros grupos. A verdade é que muitos dos participantes do ensaio já tinham se infectado com Ad5 (causador comum de resfriado) e, com isso, possuíam anticorpos contra este vetor. Com isso, a hipótese de que o aumento da ativação de células TCD4 (principal alvo do HIV) e o prepúcio (pele ausente em circuncidados) rico em células com receptor para o HIV foi uma das elencadas para justificar o favorecimento de um ambiente propício para infecção pelo HIV em indivíduos vacinados, com imunidade prévia Ad5 e sem circuncisão. Porém, as empresas Cansino e a Sputnik V, que utilizam vacinas para a COVID-19 com o Ad5 em sua formulação, fizeram testes com indivíduos em locais de alta incidência e nenhum resultado foi similar a este cenário de maior propensão à infecção.
Um outro ponto a ser considerado é que vários estudos posteriores não foram capazes de isolar essas variáveis e de explicar esse resultado anterior – se foi uma mera coincidência ou, até mesmo, fruto de uma falsa correlação. As vacinas que se baseiam na tecnologia de vetor viral utilizam a estrutura de um vírus, que é inofensivo e não causa problemas à saúde, para transportar o material genético de outro patógeno – contra o qual se quer prevenir, como o SARS-CoV-2. Por fim, no Brasil, nenhuma das vacinas que utilizam vetor viral (da Janssen e AstraZeneca) usam o vetor Ad5.
- “Vacinas causam risco maior de aborto espontâneo”
Uma das grandes preocupações – e que geraram muita desinformação – foi a associação de risco de aborto espontâneo em gestantes a partir da imunização contra a COVID-19. No entanto, não há nenhuma evidência científica que apoie este risco. Ao contrário, alguns estudos com alta confiabilidade já foram realizados, como um que acompanhou 13.956 mulheres grávidas e concluiu que não havia evidências de risco aumentado de perda precoce da gravidez depois da vacinação contra a COVID-19.
Além disso, existem vários estudos que apontam para o risco aumentado de complicações na gravidez e de problemas mais graves para a gestante e o bebê em caso da infecção por COVID-19 pela gestante. Ou seja, existem evidências para os riscos de gestantes diante de infecção do SARS-CoV-2, mas não existem para a vacinação destas. Nesse caso, a escolha fica clara: Gestantes, protejam-se e vacinem-se.
- “Vacinas de DNA/RNA alteram o genoma humano”
Vacinas de DNA e RNA não alteram nosso material genético ou nos transformam em uma nova espécie. Antes de entender como funcionam, é necessário conhecer o que é o DNA e o RNA.
O DNA, para a maioria dos seres vivos, é o material genético que codifica todas as características e funções do organismo. Nos humanos, o DNA é enorme e está presente em todas as células do corpo, com milhares de genes presentes. Genes, na definição clássica, armazenam a informação para codificar proteínas que constituem boa parte do nosso corpo e atuam em diversas funções. Para produzir essas proteínas, o DNA é lido, ou transcrito, no núcleo, pela maquinaria celular para gerar RNA ou, mais especificamente, o RNAm (RNA mensageiro). O RNAm é transportado para o citoplasma e lido por um conjunto de estruturas chamadas ribossomos, que transformam a informação do RNAm em proteínas.
As vacinas de DNA inserem um pequeno DNA circular com algumas modificações e inserções de genes do patógeno alvo – no caso, o SARS-CoV-2. Quando administrado nos indivíduos, esse DNA é lido pela maquinaria celular própria do corpo de cada um e produz uma proteína codificada pelo gene do patógeno alvo – como a proteína S -, que será reconhecida pelo sistema imunológico, induzindo imunidade protetora. Já as vacinas de RNAm inserem uma molécula de RNA mensageiro nas células, e a lógica é a mesma: ela é lida e transformada em proteína, reconhecida pelo sistema imunológico que induz imunidade.
Nem o DNA plasmidial e nem o RNAm são inseridos dentro do genoma humano. O RNAm é traduzido no citoplasma e nem chega a ir para o núcleo da célula, onde está o nosso genoma. E, ainda que o DNA plasmidial seja inserido no núcleo, ele não se multiplica em conjunto com o DNA celular. Além disso, mesmo se desenvolvessem uma vacina de DNA plasmidial e este tivesse a capacidade de se integrar ao genoma, dificilmente uma nova inserção iria ser capaz de alterar o nosso DNA, mudar nossas características ou alterar a espécie. Para isso, é necessário muitos milhões de anos de processos de evolução e de seleção natural, pois temos um DNA enorme com interações gênicas complexas.
- “As vacinas contra COVID-19 foram desenvolvidas em curto tempo e por isso são perigosas ou pouco eficazes”
Durante a pandemia de COVID-19, muitas vacinas foram desenvolvidas e licenciadas para uso humano em um tempo muito menor quando comparamos com vacinas disponíveis para uso que previnem outras doenças. Mas será que essa rapidez pode ser vista com desconfiança?
Existem muitos motivos que sustentam a aceleração deste processo:
- Houve muito investimento – público e privado. Os processos de pesquisa e de desenvolvimento de uma vacina, incluindo as fases pré-clínicas e clínicas, são extremamente custosos, e este é um dos motivos pelos quais o desenvolvimento de vacinas para outras doenças imunopreveníveis leva mais tempo. Em um cenário comum, as etapas são feitas de forma sequencial, diminuindo risco dos investidores e nem sempre há investimento igual para todas as doenças (como o diminuto interesse para as doenças chamadas de negligenciadas).
No cenário de pandemia, o interesse em desenvolver um imunizante foi global, levando ao grande incentivo financeiro de todas as partes do mundo, com etapas acontecendo de forma simultânea e com muitos recursos.
- Muitas tecnologias de vacinas – como de patógeno inativo – já são extremamente consolidadas, com protocolos muito bem estabelecidos e domínio das técnicas, o que auxilia na economia do tempo.
Outras tecnologias, como o uso do RNAm, ainda que seja a primeira a ser aprovada para uso humano, acumula estudos há décadas. Com muito conhecimento acumulado e estabelecido, somado à inovação em relação a melhor escalonabilidade e maior rapidez na produção, as vacinas levaram menos tempo para ficarem prontas.
- O esforço e a união da comunidade científica também é um dos principais fatores. Muitos cientistas interromperam temporariamente suas próprias pesquisas para auxiliarem estudos relacionados à COVID-19. Empresas e laboratórios da área de biotecnologia abriram suas portas, disponibilizando estrutura física e equipamentos para o desenvolvimento destas pesquisas, além do aumento da comunicação entre todos os agentes envolvidos.
Muitos periódicos deixaram o acesso livre para pesquisas relacionadas à COVID-19, além de agilizarem o processo de revisão e de publicação, permitindo que houvesse um crescimento exponencial acerca das informações científicas publicadas sobre o assunto. Essa comunicação científica, por meio do compartilhamento de resultados pelas publicações, é essencial e auxilia a agilizar os estudos.
- Finalmente, a grande circulação do vírus auxilia na coleta de dados em relação à eficácia da vacinação. A observação da diferença entre grupos placebo e grupos que receberam as doses da vacina é mais fácil quando se trata de uma infecção comum. É esperado que os pacientes vacinados tenham menor risco de infecção e/ou desenvolvam a doença com sintomas muito mais brandos.
Escrito por:
Bianca de Oliveira
Instituição: Laboratório CTVacinas -UFMG/FioCruz
Currículo Lattes: http://lattes.cnpq.br/6743833984348604
Gabriela Burle
Instituição: Centro de Pesquisas René Rachou – Fundação Oswaldo Cruz.
Currículo Lattes: http://lattes.cnpq.br/1182460329644567
Isabella Hirako
Instituição: Centro de Pesquisas René Rachou – Fundação Oswaldo Cruz
Currículo Lattes: http://lattes.cnpq.br/1184115154881325
Nathália Pereira da Silva Leite
Instituição: Plataforma Bi Institucional de Pesquisa em Medicina Translacional FMRP – USP/Fiocruz
Currículo Lattes: http://lattes.cnpq.br/6840130888802686
